Куликов А.В., Шифман Е.М., Беломестнов С.Р., Левит А.Л. Неотложная помощь при преэклампсии и её осложнениях (эклампсия, HELLP-синдром).
Протокол подготовлен на основании анализа материалов, отвечающих требованиям доказательной медицины. Период действия протокола –
Протокол содержит исключительно клинические рекомендации и организационные решения по их реализации.
Специалисты, использующие настоящий документ, должны учитывать, что
при появлении новых данных, заслуживающих внимания, в протокол могут быть внесены существенные изменения.
При разработке протокола использовались материалы ведущих мировых организаций: World Health Organization, American Academy of Family Physicians, Royal College of Obstetricians and Gynaecologists (RCOG), International Federation of Obstetrics and Gynecology (FIGO), Collège National des Gynécologues et Obstétriciens Français, American College of Obstetricians and Gynecologists (ACOG), Cochrane Reviews, материалы форумов «Мать и дитя».
ВВЕДЕНИЕ
На
nсегодняшний день ни одна проблема в акушерстве не вызывает столь пристального внимания как проблема преэклампсии и эклампсии. В общей популяции беременных женщин частота преэклампсии составляет 5-10%, а эклампсии — 0,05%. В мировой структуре материнской смертности доля преэклампсии составляет 12%, а в развивающихся странах этот показатель достигает 30%. В настоящее время преэклампсия в развивающихся странах является основной причиной перинатальной заболеваемости и смертности. До 18% случаев антенатальной гибели плода связано и гипертензионными осложнениями беременности. В России доля преэклампсии и эклампсии в структуре материнской смертности достигает 10% (2011 г.).
В развитых странах показатели материнской и перинатальной смертности, связанной с преэклампсией, на порядок ниже, чем в развивающихся, что свидетельствует об управляемости осложненных форм преэклампсии и о возможности
nэффективного влияния на исход при системном подходе к данной проблеме.
Понятие “преэклампсия” также по-разному трактуется отечественными и зарубежными авторами, что в значительной степени затрудняет сопоставимость эффективности лечения. В России по-прежнему продолжают использоваться термины «гестоз легкой, средней и тяжелой степени», критерии которых чрезвычайно размыты и порождают большое количество ошибок.
В настоящее в России отсутствует единый подход к оказанию неотложной помощи при преэклампсии и эклампсии, HELLP-синдроме, многие методы лечения не соответствуют критериям, принятым в медицине, основанной на доказательствах.
Все вышеизложенное определяет несомненную актуальность внедрения протокола оказания неотложной помощи при тяжелой преэклампсии и её осложненениях: эклампсии, HELLP-синдроме, поскольку именно эти формы и определяют материнскую и перинатальную смертность.
-
Преэклампсия. Основные ПОЛОЖЕНИЯ:
Положение 1.
Классификация и оценка тяжести преэклампсии и эклампсии проводится в соответствии с МКБ Х пересмотра.
Положение 2.
Обязательными критериями постановки диагноза «Преэклампсия» являются: срок беременности, артериальная гипертензия и протеинурия. Отеки как диагностический критерий преэклампсии не учитываются.
Положение 3.
Среди всех форм артериальной гипертензии во время беременности при преэклампсии важно своевременно оценить её степень тяжести, что и определяет показания к родоразрешению в любом сроке беременности (в течение 24 ч).
Положение 4.
Полиорганность поражения при преэклампсии определяет разнообразие клинических проявлений и осложнений. Любые клинические симптомы у беременной женщины всегда необходимо рассматривать с точки зрения преэклампсии, а уже затем с точки зрения экстрагенитальной патологии.
Положение 5.
Для подтверждения диагноза и объективной оценки степени тяжести преэклампсии необходимо комплексное клинико-лабораторное, функциональное и инструментальное обследование матери и плода.
Положение 6.
Диагноз «Эклампсия» выставляется при развитии судорожного приступа или серии судорожных приступов у беременной женщины с клиникой преэклампсии при отсутствии других причин (опухоль, эпилепсия, инсульт и т.д.).
Положение 7.
Эклампсия развивается на фоне преэклампсии любой степени тяжести, а не является проявлением максимальной тяжести преэклампсии. В 30% случаев эклампсия развивается внезапно без предвестников. Основными предвестниками эклампсии являются головная боль, артериальная гипертензия и судорожная готовность.
Положение 8.
Поскольку этиология и патогенез преэклампсии до конца не раскрыты, в настояшее время не существует эффективных методов профилактики и лечения. Главным этиопатогенетическим методом лечения тяжелой преэклампсии и эклампсии остается своевременное родоразрешение.
Положение 9:
У пациентки с клиникой тяжелой преэклампсии до родоразрешения основной задачей является стабилизация состояния, профилактика развития осложнений (эклампсия, отслойка плаценты, HELLP-синдром, ДВС-синдром и др.), подготовка к родоразрешению. Пациентка должна находиться в отделении интенсивной терапии, курироваться акушером-гинекологом и анестезиологом-реаниматологом совместно.
Положение 10.
Базовая терапия преэклампсии/эклампсии должна быть направлена на решение следующих задач:
— профилактика судорожных приступов (магния сульфат)
— гипотензивная терапия (допегит, нифедипин)
— оптимизация срока и метода родоразрешения
— Инфузионная терапия (кристаллоиды)
Положение 11.
Пациентки с тяжелой преэклампсией и её осложненными формами должны переводиться и родоразрешаться в учреждениях родовспоможения III уровня. Вопрос о допустимости транспортировки решается индивидуально, абсолютное противопоказание к транспортировке – любое кровотечение. При решении вопроса о перегоспитализации пациентки в другой стационар необходимо исключить отслойку плаценты (УЗИ), как одного из потенциально смертельных осложнений преэклампсии.
Положение 12.
Только при выявлении кровотечения из родовых путей (при
подозрении или
диагностике отслойки плаценты) родоразрешение проводится немедленно (в течение 30 мин. после принятия решения). Таким же показанием может служить острая гипоксия плода. В остальных случаях необходима подготовка магния сульфатом и гипотензивными препаратами и уточнение степени тяжести преэклампсии. Продолжительность подготовки определяется эффективностью проводимой терапии, состоянием пациентки и плода.
Положение 13.
У беременной женщины с клиникой преэклампсии любой степени тяжести любое ухудшение состояния определяет показания к экстренному родоразрешению.
Положение 14.
При сроке беременности менее 34 недель должно быть предусмотрено проведение профилактики РДС плода глюкокортикоидами (дексаметазон, бетаметазон). Однако, факт отсутствия профилактики РДС плода не может быть определяющим при наличии экстренных показаний для родоразрешения.
Положение 15.
Родоразрешение через естественные родовые пути возможно при отсутствии экстренных показаний, соответствующем состоянии родовых путей («зрелая» шейка матки), компенсированном состоянии плода, возможности полноценного наблюдения и обеспеченности адекватным анестезиологическим пособием. При консервативном родоразрешении обязательно обезболивание методом эпидуральной аналгезии.
Положение 16.
Во всех случаях требуется предродовая (предоперационная) подготовка в течение 2-6-24 часов на основе базовой терапии преэклампсии.
Положение 17.
При операции кесарева сечения у женщин с преэклампсией методом выбора является регионарная (спинальная, эпидуральная) анестезия при отсутствии противопоказаний. При эклампсии метод выбора – общая анестезия с ИВЛ (тиопентал натрия, фентанил, ингаляционные анестетики).
Положение 18.
После родоразрешения инфузия магния сульфата должна проводиться в течение 48 ч для профилактики ранней послеродовой эклампсии.
Положение 19.
У женщин с тяжелой преэклампсией и эклампсией метилэргометрин противопоказан. Основной утеротоник — окситоцин. У женщин с хронической артериальной гипертензией в послеродовом периоде поддерживается уровень АД не более 140/90 мм рт.ст. В послеродовом периоде обязательно проведение тромбопрофилактики.
Положение 20.
После родоразрешения у женщин с тяжелой преэклампсией возможно ухудшение функции печени, развитие HELLP-синдрома, внутримозгового кровоизлияния и поздней эклампсии. Необходима готовность персонала к диагностике и лечению послеродовых осложнений преэклампсии.
Положение 21. Диагноз HELLP-синдрома выставляется на основании следующих признаков: Hemolysis — свободный гемоглобин в сыворотке и моче, Elevated Liver enzimes — повышение уровня АСТ, АЛТ, Low Platelets – тромбоцитопения. Является потенциально смертельным осложнением преэклампсии (коагулопатия, некроз и разрыв печени, внутримозговая гематома). В зависимости от набора признаков
выделяют полный HELLP-синдром
и парциальные его формы: при отсутствии гемолитической анемии развившийся симптомокомплекс обозначают как ELLP-синдром, а при отсутствии или незначительной выраженности тромбоцитопении – HEL-синдром.
Положение 22. Для диагностики гемолиза помимо визуальной картины сыворотки крови необходимо обнаружение обломков эритроцитов – шизоцитов в мазке крови. Тромбоцитопения – обязательное условие для диагноза HELLP-синдрома.
Положение 23.
Только своевременное родоразрешение может предотвратить прогрессирование HELLP-синдрома, но его развитие возможно и в ближайшем послеродовом периоде.
Положение 24.
Применение кортикостеройдов не предотвращает развитие и прогрессирование HELLP-синдрома, но может повлиять на степень тромбоцитопении и подготовку легких плода.
Положение 25.
Оперативное родоразрешение женщин с HELLP-синдромом проводится в условиях общей анестезии ввиду выраженной тромбоцитопении.
Положение 18.
Организация работы анестезиолога-реаниматолога и оснащение операционных и палат интенсивной терапии проводится в соответствии с Порядком оказания медицинской помощи взрослому населению по профилю «анестезиология и реаниматология», утвержденному приказом Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. N 919н и Порядком оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)», утвержденному приказом Министерства здравоохранения Российской Федерации от «01» ноября 2012 г. № 572н (подробно смотри в базовом протоколе анестезии в акушерстве).
ПРИЛОЖЕНИЯ И КОММЕНТАРИИ
1.1. Критерии
постановки диагноза преэклампсии*
r
-
Срок беременности более 20 недель;
-
Артериальная гипертензия (см. 1.2. Критерии артериальной гипертензии во время беременности);
-
Протеинурия (белок в моче более 0,3 г/л в суточной порции мочи**);
*Отёки не являются диагностическим критерием преэклампсии.
Массивные быстро
нарастающие отеки (особенно в области поясницы), анасарка,
скопление жидкости в полостях рассматриваются как один из неблагоприятных прогностических критериев тяжелой преэклампсии.
**Учитывая, что в рутинной практике чаще используется определение белка в разовой порции мочи, до исследования суточного объема мочи патологической следует считать любую протеинурию, зафиксированную в разовой порции мочи.
1.2. Критерии артериальной гипертензии во время беременности
– Регистрация величины систолического давления крови выше 140 мм рт. ст., диастолического давления крови выше 90 мм рт. ст. является
достаточной для соответствия критериям артериальной
гипертензии*
ИЛИ:
– Повышение систолического давления крови на 30 мм рт. ст. по сравнению с его средней величиной, зарегистрированной до 20 недели беременности;
– Повышение диастолического давления крови на 15 мм рт.ст. по сравнению с его средней величиной, зарегистрированной до 20 недели беременности;
*Систолическое давление крови 140 мм рт. ст., диастолическое давление крови 90
мм рт. ст. является пограничным с нормой, указывающим
на необходимость тщательного наблюдения за беременной.
1.3. Правила измерения артериального давления
-
Измерение артериального давления производят на ртутном или анероидном тонометре (использование автоматического прибора должно быть ограничено только самоконтролем пациентки в домашних условиях)
-
Пациентка должна быть расслаблена, после отдыха (не менее 5 минут)
-
Положение пациентки – сидя,
с упором спины и поддержкой руки, на которой проводится
измерение, манжета должна располагаться на уровне сердца* -
Манжета аппарата должна соответствовать окружности плеча пациентки (не менее чем в 1,5 раза длиннее окружности плеча)
-
Манжета не должна располагаться на одежде пациентки
-
Уровень артериального давления фиксируется при помощи исключительно метода аускультации по Короткову (систолическое АД – начало I тона, диастолическое АД – прекращение V тона)
-
Показатели должны быть зафиксированы с точностью ± 2 мм рт.
ст.
*Положение на спине может вызвать гипотензию, в положении на левом боку фиксируется наиболее низкое АД, так как правая рука, на которой проводится измерение, чаще всего расположена выше уровня сердца.
1.4. Формы артериальной гипертензии при беременности
-
Хроническая артериальная гипертензия – повышение систолического давления крови выше 140 мм рт. ст., диастолического давления крови выше 90 мм рт. ст. АД, выявленное до беременности или
зарегистрированное до 20 недель беременности и сохраняющееся в
течение 42 дней после родов и более; -
Преэклампсия и эклампсия (см. 1.1. Критерии постановки диагноза преэклампсии);
-
Хроническая артериальная гипертензия, осложненная преэклампсией;
-
Обусловленная беременностью артериальная гипертензия – артериальная гипертензия, впервые зарегистрированная во время беременности без протеинурии и других признаков преэклампсии;*
*У 15-45% беременных в дальнейшем переходит в
преэклампсию.
1.5. Степень тяжести артериальной гипертензии
– Норма (для нормотоников):
систолическое давление менее или равно 140 мм рт.ст.,
диастолическое давление менее или равно 90 мм рт.ст.
– Умеренная гипертензия:
систолическое давление 140-159 мм рт.ст.,
диастолическое давление 90-109 мм рт.ст.
– Тяжелая гипертензия:
систолическое давление более и равно160 мм рт.ст.,
диастолическое давление более и равно 110 мм рт.ст.
*Данная классификация
может использоваться для характеристики степени повышения уровня артериального давления при любой форме артериальной гипертензии.
1.6. Классификация*
O13 Вызванная беременностью гипертензия без значительной протеинурии
O14 Вызванная беременностью гипертензия со значительной протеинурией
O14.0 Преэклампсия [нефропатия] средней тяжести
O14.1 Тяжелая
преэклампсия
O14.9 Преэклампсия [нефропатия] неуточненная
O15 Эклампсия
O15.0 Эклампсия во время беременности
O15.1 Эклампсия в родах
O15.2 Эклампсия в послеродовом периоде
O15.9 Эклампсия неуточненная по срокам
O16
Гипертензия у матери неуточненная
*Для постановки диагноза и оценки тяжести должна использоваться терминология МКБ Х пересмотра — Приказ МЗ РФ № 170 от 27.05.97 г «О переходе органов и учреждений здравоохранения Российской Федерации на Международную статистическую классификацию болезней и проблем, связанных со здоровьем Х пересмотра (с изменениями от 12 января 1998 г».
1.7. Профилактика*
При высоком риске преэклампсии допустимо применение аспирина в дозе 75 мг с 12 недели беременности при следующих условиях:
-
Артериальная
гипертензии при предыдущей беременности -
Хроническая почечная недостаточность
-
Аутоиммунные заболевания (системная красная волчанка, антифосфолипидный синдром, гломерулонефрит и др.)
-
Сахарный диабет 1 и 2 типа
-
Хроническая артериальная гипертензия.
Допустимо
применение аспирина** в дозе 75 мг с 12 недели беременности при
более чем одном умеренном факторе риска преэклампсии:
-
Первая беременность
-
Возраст 40 лет или старше
-
Интервал между беременностями более чем 10 лет
-
Индекс массы тела (BMI) 35 кг/м² и более при первом посещении
-
Семейная история
преэклампсии -
Многоплодная беременность.
*Этиология и патогенез преэклампсии и эклампсии до конца не изучены и эффективных мер профилактики и лечения в настоящее время не существует.
**При назначении ацетилсалициловой кислоты (аспирина) необходимо информированное согласие женщины на прием препарата, противопоказанного во время беременности.
***Другие препараты, в том числе: донаторы NO, прогестерон, гепарин и низкомолекулярный
гепарин, мочегонные средства, магний, фолиевая кислота, витамины С и Е, чеснок,
рыбий жир, ограничение соли не эффективны в отношении профилактики преэклампсии и могут применяться с какой-либо другой целью.
1.8. Критерии тяжести преэклампсии*
|
Средняя |
Тяжелая |
|
АД: 140/90 – 160/110 мм рт.ст. Протеинурия: более 0,3 г/сутки |
АДсист более 160 мм рт.ст. АДдиаст более 110 мм рт.ст. Протеинурия более 2,0 г за 24 часа При наличии симптомов преэклампсии следующие критерии:
|
*Четкое представление о степени тяжести необходимо для определения адекватной тактики ведения, т.к. пролонгирование беременности возможно только при отсутствии критериев тяжелой преэклампсии.
1.9.
Клинические проявления преэклампсии
1.9.1. Симптомы и симптомокомплексы
Со стороны центральной нервной системы:
— головная боль, фотопсии, парестезии, фибрилляции, судороги
Со стороны сердечно-сосудистой системы:
— артериальная гипертензия, сердечная недостаточность, гиповолемия.
Со стороны мочевыделительной системы:
— олигурия, анурия, протеинурия
Со стороны желудочно-кишечного тракта:
— боли в эпигастральной области, изжога, тошнота, рвота
Со стороны системы крови:
— тромбоцитопения, нарушения гемостаза, гемолитическая анемия
Со стороны плода:
— задержка развития, внутриутробная гипоксия, антенатальная гибель.
1.9.2. Клинические варианты реализации тяжелой преэклампсии,
определяющие максимальный неблагоприятный исход
-
Нарушение функции ЦНС в результате кровоизлияния в мозг
-
Нарушение дыхательной функции в результате КРДС, отека легких, пневмония
-
Нарушение функции печени: HELLP-синдром, некроз, подкапсульная гематома
-
Все формы синдрома ДВС (явный или неявный)
-
Острая почечная недостаточность
-
Отслойка плаценты, геморрагический шок
1.9.3. Симптомы и симптомокомплексы, появление которых указывает
на развитие критической ситуации
-
Боль в груди
-
Одышка
-
Отек легких
-
Тромбоцитопения
-
Повышение уровня печеночных трансаминаз
-
HELLP-синдром
-
Уровень креатинина более 90 мкмоль/л
-
Диастолическое АД более 110 мм рт.ст.
-
Влагалищное кровотечение (любой объем)
1.10. Объем лабораторного и функционального обследования, необходимый для дифференциальной диагностики преэкламсии тяжелой степени
1.10.1. В учреждении I уровня (минимум)
— уровень
протеинурии
— уровень гемоглобина, количество эритроцитов, гематокрит, количество тромбоцитов, исключение внутрисосудистого гемолиза эритроцитов.
— общий белок, мочевина, креатинин, билирубин, глюкоза крови, активность АЛТ, АСТ.
— УЗИ (исключение критического состояния плода, плацентарной апоплексии)
— КТГ (постоянный мониторинг)
— неинвазивный мониторинг у женщины (АД, ЧСС, ЧДД, диурез)
1.10.2. В учреждении II и III уровня (дополнительно)
—
коагулограмма (количество тромбоцитов, АПТВ, МНО, фибриноген, продукты деградации фибриногена)
— тромбоэластограмма (при технической возможности на III уровне)
— уровень альбумина плазмы
— активность АСТ, АЛТ, щелочной фосфатазы крови, гаммаглутаматтрансферазы (ГГТП)
— кислотно-основное состояние и газы крови
— морфология эритроцитов (шизоциты), уровень свободного гемоглобина
— УЗИ плода, допплерометрия плодово-плацентарного и маточно-плацентарного
кровотоков
— транскраниальная допплерометрия сосудов головного мозга (при технической возможности на III уровне)
1.10.3. Дополнительные лучевые методы диагностики
Показания для проведения компьютерной томографии или магнитно-резонансной томографии головного мозга:
— судорожный приступ, зафиксированный ранее 20-й недели беременности или в первые двое суток после родов
— эклампсия, резистентная к
терапии магния сульфатом при наличии грубой очаговой неврологической симптоматики
— гемипарез
— кома, сохраняющаяся после отмены седативной терапии в течение 24 часов.
1.11. Рекомендации по лечению
1.11.1. Противосудорожная терапия
Магния сульфат (группа А по FDA) – основной препарат для лечения тяжелой преэклампсии и профилактики развития эклампсии: риск
развития эклампсии на фоне приема магния сульфата снижается на 58%.
Магния сульфат – противосудорожный препарат и его введение нельзя прерывать только на основании снижения артериального давления. Магния сульфат – препарат неотложной помощи и его плановое применение во время беременности не предотвращает развития и прогрессирования преэклампсии.
Схема применения: 5 г в/в за 10-15 мин, затем — 2 г/ч микроструйно. Терапия магния сульфатом у женщин с тяжелой преэклампсией и эклампсией должна продолжаться и не менее 48 ч после родоразрешения.
Препараты, имеющие второстепенное значение для достижения
противосудорожного эффекта при эклампсии и должны использоваться только как вспомогательные
средства и в течение короткого промежутка времени:
-
Бензодиазепины: диазепам 10 мг в/м или в/в (группа D по FDA). Эффекты диазепама: седативный, противосудорожный (уровень В).
-
Барбитураты: фенобарбитал 0,2 г/сутки энтерально (группа С по FDA). Эффекты фенобарбитала: противосудорожный, седативный (уровень В). Применение тиопентала натрия должно рассматриваться только как седация и противосудорожная терапия в условиях ИВЛ.
1.11.2. Гипотензивная терапия
n
Активная
гипотензивная терапия с применением внутривенных гипотензивных препаратов проводится только при уровне АД более 160/110 мм рт.ст. В прочих случаях используются только таблетированные гипотензивные препараты (метилдопа и антагонисты кальция):
-
Метилдопа (допегит): 500-2000 мг/сутки энтерально (группа В по FDA). Основной гипотензивный препарат при любой форме артериальной гипертензии во время беременности. Противопоказан при гепатите, печеночной недостаточности, феохромоцитоме.
-
Клофелин (клонидин): до 300 мкг/сутки в/м или энтерально (группа С по FDA). Используется только при устойчивой
артериальной гипертензии и для купирования гипертонического криза. Применение клонидина не имеет никаких
преимуществ перед использованием метилдопы или β-адреноблокаторов. На ранних сроках беременности применение клонидина недопустимо, так как считается, что он способен вызывать эмбриопатию. Противопоказан при синдроме слабости синусового узла, AV-блокаде, брадикардии у плода. -
Нифедипин 30-60 мг/сут энтерально (группа С по FDA). В настоящее время доказана безопасность применения данного блокатора кальциевых каналов во время беременности.
-
Нимодипин 240 мг/сутки (группа С по FDA). Используется только для купирования спазма сосудов головного мозга при ишемическом поражении и эклампсии.
Противопоказан при отеке головного мозга, внутричерепной гипертензии, нарушении функции печени. Для его использования
необходима верификация спазма сосудов головного мозга (допплерометрия), особенно при внутривенном введении.
В некоторых ситуациях может применяться β-адреноблокатор:
-
Атенолол 25-100 мг/сут энтерально (группа С по FDA). Во время беременности используется только коротким курсом при артериальной гипертензии в сочетании с тахикардией – ЧСС более 100 в мин. Противопоказан при синусовой брадикардии, брадикардии у плода, AV блокаде, сердечной недостаточности, обструктивных заболеваниях легких, сахарном диабете.
При развитии тяжелой
гипертензии (систолическое давление более и равно160 мм рт.ст., диастолическое давление более и равно 110 мм рт.ст.) в настоящее время рекомендуется применение следующих препаратов:
– Урапидил (эбрантил): α-адреноблокатор. Препарат противопоказан во время беременности и эффективно используется непосредственно после родоразрешения. Способ применения: 25 мг урапидила разводится до 20 мл 0,9% физиологическим раствором и вводится со скоростью 2 мг/мин. по эффекту снижения артериального давления. После введения 25 мг урапидила необходимо оценить эффект препарата и его продолжительность. Поддерживающая доза 100 мг урапидила разводится 0,9% физиологическим раствором до 50,0 мл и вводили со скоростью от 4,5 мл/час по эффекту поддержания АД на
безопасном уровне.
При любом исходом уровне артериального давления его снижение должно быть плавным в течение 2-4 ч. Если на фоне проводимой гипотензивной терапии вновь отмечается повышение артериального давления, то это может служить поводом для пересмотра тяжести преэклампсии и даже решения вопроса о родоразрешении.
1.11.3. Инфузионная терапия
При проведении инфузионной терапии до родов следует ограничить объем вводимой внутривенно жидкости до 40-45 мл/ч (максимально 80 мл/ч) и предпочтение отдавать сбалансированным кристаллоидам (Рингер, Стерофундин). Применение синтетических (ГЭК, желатин) и природных (альбумин)
коллоидов не имеет преимуществ перед кристаллоидами в отношении материнских и перинатальных результатов при преэклампсии/
эклампсии и должно быть обусловлено только абсолютными показаниями (гиповолемия, шок, кровопотеря). Для всех синтетических коллоидов в инструкции по применению есть указание: во время беременности препарат можно использовать только тогда, когда риск применения ниже ожидаемой пользы.
Характеристика кристаллоидных растворов для инфузионной терапии у женщин с преэклампсией/эклампсией
|
Раствор |
Содержание в 1000 мл, ммоль/л |
Осмоля -рность, (мОсм) |
|||||
|
Na |
К |
Са |
Mg |
Сl |
|||
|
Плазма крови |
136-143 |
3,5-5 |
2,38-2,63 |
0,75-1,1 |
96-105 |
— |
280-290 |
|
Интерстициальная жидкость |
145 |
4 |
2,5 |
1 |
116 |
— |
298 |
|
NaCl 0,9% |
154 |
— |
— |
— |
154 |
— |
308 |
|
Рингер, |
147 |
4 |
6 |
155 |
— |
309 |
|
|
Рингер-лактат (Гартмана) |
130 |
4 |
3 |
— |
109 |
Лактат 28 |
273 |
|
Рингер-ацетат |
131 |
4 |
2 |
1 |
111 |
ацетат 30 |
280 |
|
Стерофундин изотонический |
140 |
4 |
2,5 |
1 |
127 |
малат 5,0, ацетат 24 |
304 |
Ограничительный режим инфузионной терапии применяется и после родоразрешения (исключение HELLP-синдром: см. ниже). При любом варианте развития критического состояния при преэклампсии/эклампсии
необходимо как можно раньше перейти к энтеральному питанию.
1.11.4. Трансфузионная терапия
Применение компонентов крови регулируется приказом МЗ РФ № 363 от 2002 г. Необходимо учитывать, что преэклампсия и её осложненные формы относятся к самому высокому риску массивных кровотечений в акушерстве. При оказании неотложной помощи пациенткам этой категории необходима готовность обеспечить хирургический, местный и консервативный гемостаз, интенсивную терапию массивной кровопотери (компоненты крови, факторы свертывания крови, возможность аппаратной реинфузии крови).
Некоторые особенности применения компонентов крови представлены ниже:
|
Компонент крови |
Особенности применения |
|
Эритроциты |
|
|
Тромбоциты |
Оптимальный уровень – более 50*109. При решении о переливании тромбоцитов Доза: 1 доза тромбомассы на 10 кг м.т. |
|
Свежезамороженная плазма |
Только при сочетании коагулопатии (МНО и АПТВ увеличено более чем в 1,5 раза от нормы) и геморрагического синдрома или массивной кровопотери. Доза 15-20 мл/кг |
|
Криопреципитат |
Применяется как вспомогательное средство при снижении концентрации фибриногена менее 1,0 г/л. Доза: 1 доза криопреципитата на 10 кг м.т. |
|
Протромплекс 600 Факторы свертывания крови II, VII, IX, X в |
1. Острые кровотечения и хирургическая профилактика при врожденном дефиците одного или нескольких факторов протромбинового комплекса (II, VII, IX, X) 2. Приобретенный дефицит факторов протромбинового комплекса: кровотечения при приеме оральных антикоагулянтов, тяжелой патологии печени, дефиците витамина К Доза: при остром |
|
Фейба содержит факторы II, IX и X преимущественно в неактивированной форме, а также активированный фактор VII; коагулянтный антиген фактора VIII (FVIII C:Ag) присутствует в концентрации до 0.1 ЕД на 1 ЕД активности препарата. |
Показания — лечение и профилактика кровотечений у пациентов с ингибиторной формой гемофилии А; — лечение и профилактика кровотечений у пациентов с ингибиторной формой гемофилии В; — лечение и профилактика кровотечений у пациентов с приобретенными коагулопатиями вследствие ингибиторов к факторам VIII, IX и XI; — для длительной терапии при ИИТ (программы индукции иммунной толерантности) с концентратом фактора VIII во избежание развития кровоточивости. В нижеследующих ситуациях препарат Фейба® может — диссеминированное внутрисосудистое свертывание: при лабораторных и/или клинических признаках, четко указывающих на поражение печени, поскольку вследствие замедления клиренса активированных факторов свертывания такие пациенты подвержены повышенному риску развития ДВС-синдрома; — инфаркт миокарда, острый тромбоз и/или эмболия: у пациентов с предполагаемым или установленным диагнозом ИБС, а также с острым тромбозом и/или эмболией применение препарата Фейба® показано только при угрожающих жизни кровотечениях. Доза: 50-100 ЕД/кг массы тела каждые 6 ч, не превышая максимальную суточную дозу 200 ЕД/кг массы тела. |
|
Рекомбинантный активированный фактор VII |
Дополнительные показания к применению препарата rfVIIa
|
|
Антитромбин III человеческий Физиологический антикоагулянт |
Врожденный дефицит АТ III Приобретенный дефицит АТ III: Повышенное потребление: ДВС-синдром, осложнения беременности (преэклампсия), экстракорпоральное кровообращение Снижение синтеза: на фоне приема лекарственных препаратов, заболевания печени Повышенное выведение: нефротический синдром, тяжелая потеря крови Доза: ДВС-синдром: 1. Гематологическая реанимация: 6000 МЕ болюсно, затем 6000 МЕ ежедневно в течение 4 дней 2. Обычная реанимация: 3000 МЕ болюсно, Другие заболевания: Начальная доза 1500 МЕ, поддерживающая – 750 МЕ через 8-24 часа до нормализации лабораторных показателей или до клинического выздоровления Контроль уровня АТ III! Необходимо достигнуть 80- 120% в начале курса лечения, затем не ниже 70% |
1.11.5. Ограничения лекарственной терапии
До родоразрешения у женщин с тяжелой преэклампсией/эклампсией нежелательно или даже противопоказано (см. инструкции) применение следующих препаратов:
-
нейролептики (дроперидол), ГОМК
-
свежезамороженная плазма, альбумин
-
синтетические коллиды (ГЭК, желатин)
-
экстракорпоральные методы (плазмаферез, гемосорбция, ультрафильтрация)
-
дезагреганты
-
глюкозо-новокаиновая смесь
-
диуретики (фуросемид, маннитол)
-
наркотические аналгетики (морфин, промедол)
-
гепарин
На этапе интенсивной терапии и подготовке к родоразрешению противопоказаны в связи с высоким риском развития геморрагических осложнений:
-
дезагреганты (аспирин) и антикоагулянты (гепарин, НМГ)
-
после родоразрешения противопоказан метилэргометрин
1.12. ПОКАЗАНИЯ К РОДОРАЗРЕШЕНИЮ
1.12.1. Экстренные (минуты) показания к родоразрешению:
— кровотечение из родовых путей, подозрение на отслойку плаценты
— острая гипоксия плода, в сроке беременности более 28 недель
1.12.2. Срочное (часы*) родоразрешение**:
— синдром задержки
развития плода II-III степени
— выраженное маловодие
— нарушение состояния плода, зафиксированное по данным КТГ, УЗИ
— количество тромбоцитов менее 100*109/л и прогрессирующее его снижение
— прогрессирующее ухудшение функции печени и/или почек
— постоянная головная боль и зрительные проявления
— постоянная эпигастральная боль, тошнота или рвота
— эклампсия
— артериальная гипертензия не поддающаяся коррекции
__________________________________________________________________*Пролонгирование беременности более суток: возможно только при отсутствии диагноза тяжелая преэклампсия или эклампсия.
**При сроке беременности 37 недель и более пролонгирование беременности является нецелесообразным и служит самостоятельным фактором риска.
n
1.13. Анестезиологическое пособие на этапе родоразрешения
Основная задача интенсивной терапии и анестезии на этапе родоразрешения (консервативного или оперативного) – стабилизация состояния и профилактика прогрессирования осложнений, в том числе полиорганной недостаточности. Для решения этой задачи необходимо соблюдать следующие принципы:
Рекомендация 1:
Во всех случаях требуется предродовая (предоперационная) подготовка в течение 2-6-24 часов на основе базовой терапии преэклампсии (см. 1.10.
Принципы лечения).
Рекомендация 2:
При консервативном родоразрешении обязательно обезболивание методом эпидуральной аналгезии (см. 1.13.1. Анестезиологическое пособие при консервативном родоразрешении).
Рекомендация 3:
При операции кесарева сечения у женщин с преэклампсией методом выбора является регионарная (спинальная, эпидуральная) анестезия (см. 1.13.2. Регионарная анестезия при операции кесарева сечения).
Рекомендация 4:
При операции кесарева сечения у женщин с тяжелой преэклампсией и противопоказаниями к проведению регионраной анестезии и эклампсией метод выбора – общая анестезия (см. 1.13.3. Общая
анестезия при операции кесарева сечения).
Рекомендация 5:
Организация работы анестезиолога-реаниматолога и оснащение операционных и палат интенсивной терапии проводится в соответствии с Порядком оказания медицинской помощи взрослому населению по профилю «анестезиология и реаниматология», утвержденному приказом Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. N 919н и Порядком оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)», утвержденному приказом
Министерства здравоохранения Российской Федерации от «01» ноября 2012 г. № 572н (подробно смотри в базовом протоколе анестезии в акушерстве)
1.13.1. Анестезиологическое пособие при консервативном родоразрешении
Эпидуральная анальгезия является обязательным компонентом оказания медицинской помощи при родоразрешении через естественные родовые пути пациенток с тяжелой преэклампсией. Для этого используются маркаин или ропивакаин в концентрации 0,125-0,25% с фентанилом 50-100 мкг.
1.13.2. Регионарная анестезия при операции кесарева сечения
При проведении операции кесарева сечения предпочтение должно быть отдано региональным методам обезболивания. Общая анестезия применяется только при наличии противопоказаний к проведению регионарной.
n
Техника выполнения спинальной и эпидуральной анестезии
Спинальная анестезия проводится по следующей схеме:
Перед операцией: устанавливается катетер в периферической вене и начинается инфузионная поддержка, которая проводится либо в виде прединфузии кристаллоидами в объеме 1000 мл или синтетическими коллоидами (ГЭК, желатин) в объеме 500 мл, либо инфузия проводится после выполнения регионарной анестезии в том же составе. В
любом случае проведение инфузии не должно задерживать выполнение операции (рекомендации ASA, 2007). Проведение инфузии не полностью предупреждает развитие артериальной гипотонии (аорто-кавальная компрессия).
n
Выполняется катетеризация мочевого пузыря.
Неинвазивный мониторинг (АД, ЧСС SpO2, ЭКГ)
Премедикация включает холиноблокатор (атропин 0,5 мг), антигистаминный препарат (димедрол 10 мг)
Техника спинальной анестезии: положение пациентки – сидя со спущенными ногами
или лежа на боку и выгнутой спиной. Проводится обработка места пункции (от копчика до нижнего угла лопаток) и через введенный предварительно интродюсер на уровне LII-LIII выполняется пункция
субарахноидального пространства. Должны использоваться только иглы размера 25-29 G и желательно «карандашной» заточки – Рencil-point. Попадание иглы в субарахноидальное пространство определяется по появлению спинномозговой жидкости в прозрачной канюле иглы. После введения местного анестетика игла немедленно извлекается и на место пункции накладывается стерильная салфетка.
Техника выполнения эпидуральной анестезии: Начальные мероприятия аналогичны таковым при спинальной анестезии.
После обработки антисептиком проводится анестезия
места пункции: обычно используется 1% р-р лидокаина 3-5 мл.
Игла Tuohy вводится
между остистыми отростками L2-L3 или L3-L4 в горизонтальном положении на боку или в положении сидя. Могут использоваться любые варианты доступа – медиальный, парамедиальный или боковой. Игла с мандреном продвигается вперед медленно и осторожно для исключения случайного прокола твердой мозговой оболочки. Попадание просвета иглы в эпидуральное пространство идентифицируется с помощью следующих признаков:
— ощущение «провала» иглы
— утрата сопротивления (Сикара и Форестье) – отсутствие ощущения сопротивления при
введении жидкости шприцом через иглу, пузырек воздуха в шприце не деформируется
—
отсутствие вытекания спинномозговой жидкости или крови
— свободное прохождение катетера за пределы иглы
После установки катетера обязательно проводится аспирационная проба.
После введения «тест-дозы» местного анестетика нет признаков спинномозговой анестезии Проведение «тест-дозы» обязательно!
После идентификации эпидурального пространства катетер проводится вверх на 3 см и крепится к коже на всем протяжении лейкопластырем или другим фиксатором. Во время проведения эпидуральной
анестезии в родах пациентка должна избегать положения на спине для профилактики аорто-кавальной компрессии.
Далее пациентка укладывается в положение для операции: на спину с наклоном влево — 150, подкладывая валик или изменяя угол наклона операционного стола для уменьшения степени аорто-кавальной компрессии. Необходимо тщательно контролировать горизонтальное положение операционного стола, особенно при спинальной анестезии и использовании гипербарического раствора местного анестетика. Недопустимо использование положений Фовлера и Тренделенбурга.
Для седации пациентки во время операции могут использоваться такие внутривенные анестетики, как типопентал натрия 1-3 мг/кг и пропофол – 1-3 мг/кг. Последний также обладает противорвотным эффектом, что особенно
важно при развитии тошноты и рвоты во время спинальной анестезии.
Таким образом, можно предложить следующие схемы спинальной анестезии при операции кесарева сечения:
-
Маркаин Спинал 10,0- 12,5 мг интратекально.
-
Маркаин Спинал 10,0-12,5 мг интратекально + седация внутривенно тиопентал натрия 50-100 мг, пропофол 50-100 мг.
n
Схемы эпидуральной анестезии при операции кесарева сечения (оптимально вводить местный анестетик в
эпидуральное пространство дробно):
-
Ропивакаин 0,75% – 15-20 мл
-
Бупивакаин 0,5% – 15-20 мл
Общая анестезия при операции кесарева сечения
Общая анестезия проводится по следующей схеме:
-
Премедикация: атропин 0,5 мг, димедрол 10 мг.
-
Вводный наркоз с учетом риска развития высокой артериальной гипертензии: тиопентал
натрия 6-7 мг/кг и фентанил 50-100 мкг. Для предотвращения прогрессирования артериальной гипертензии на этапе операции до извлечения плода может использоваться ингаляционный анестетик: севофлюран до 1,5 об%. На качество водного наркоза следует обратить особое внимание – он не должен быть поверхностным, якобы для того, чтобы избежать медикаментозной депрессии плода, а как раз напротив, как можно более глубоким. -
Миоплегия при интубации трахеи – сукцинилхолин (дитилин, листенон) 2 мг/ кг (возможна прекураризация).
-
Поддержание анестезии после извлечения
плода – тиопентал натрия, пропофол, аналгезия – фентанил 100-200 мкг. Миоплегия – антидеполяризующие миорелаксанты: тракриум, нимбекс, эсмерон. Из ингаляционных анестетиков предпочтительнее применение севофлюрана до 1,5 об%. Дозы и
кратность введения отдельных препаратов определяются продолжительностью операции после извлечения плода. -
Для профилактики послеродового кровотечения у женщин с тяжелой преэклампсией и эклампсией интраоперационно может использоваться только окситоцин, а метилэргометрин абсолютно противопоказан.
-
При отсутствии других показаний для продленной ИВЛ (кровопотеря, шок, кома и др.) перевод на спонтанное дыхание и экстубация осуществляются только после оценки неврологического статуса (обязательно наличие сознания)
. Непосредственно после операции начинается/продолжается введение магния сульфата в дозе 2 г/ч для обеспечения противосудорожного эффекта.
2. ЭКЛАМПСИЯ. Основные рекомендации:
2.1. Критерии постановки диагноза эклампсии
Эклампсия – развитие судорожного приступа, серии судорожных приступов у женщин на фоне преэклампсии при отсутствии других причин, способных вызвать судорожный припадок.
В трети случаев эклампсия развивается внезапно на фоне любой по
степени тяжести преэклампсии и далеко не всегда является показателем серьезности поражения. Основным благоприятным фактором после развития судорожного приступа следует считать наличие сознания и искусственно, медикаментозно устранять
сознание возможно только при проведении общей анестезии при родоразрешении.
Лабораторные и инструментальные методы диагностики имеют низкую прогностическую ценность в отношении развития эклампсии.
Основные симптомы, предшествующие эклампсии
|
Признаки |
Частота |
|
Головная боль |
82-87% |
|
Гиперрефлексия |
80% |
|
Артериальная гипертензия (>140/90 мм рт ст, или > +30/+15 от уровня нормы) |
77% |
|
Протеинурия (более 0,3 г/сутки) |
55% |
|
Отеки (умеренные отеки голеней) |
49% |
|
Зрительные расстройства |
44% |
|
Абдоминальная боль |
9% |
При развитии судорожного приступа во время беременности необходимо провести дифференциальный диагноз со следующими заболеваниями:
— Сосудистые заболевания ЦНС
— Ишемический/геморрагический инсульт
— Внутримозговое кровоизлияние/аневризмы
— Тромбоз вен сосудов головного мозга
— Опухоли головного мозга
— Абсцессы головного мозга
— Артерио-
венозные мальформации
— Инфекции (энцефалит, менингит)
— Эпилепсия
— Действие препаратов (амфетамин, кокаин, теофиллин, хлозапин)
— Гипонатриемия, гипокалиемия
— Гипергликемия
— Тромботическая тромбоцитопеническая пурпура
— Постпункционный синдром
Учитывая множество причин, способных вызвать судороги
во время беременности помимо эклампсии, необходимо как можно раньше оценить неврологический статус пациентки – в первые часы после родоразрешения. Для оценки неврологического статуса у пациентки, находящейся на продленной ИВЛ, уже с первых часов после родоразрешения отменяются миорелаксанты, наркотические и седативные препараты и оценивается время восстановления сознания. Противосудорожный эффект обеспечивается в этих условиях магния сульфатом. Недопустимо планирование продленной ИВЛ на несколько суток в условиях глубокой седации, так как в этих условиях оценка состояния ЦНС без дополнительных методов исследования крайне затруднена.
2.2. Классификация эклампсии
-
Эклампсия во время беременности и в
родах*
-
Эклампсия в послеродовом периоде:
ранняя послеродовая (первые 48 ч)
поздняя послеродовая (в течение 28 суток после родов)
*Частота эклампсии: между 21 и 27 неделями — 7,5%, после 28недели – 91%, во время родов в 18-36%.
Для оценки
степени угнетения сознания при эклампсии может использоваться шкала комы Глазго.
Оценка степени угнетения сознания по шкале Глазго
-
Признак
Баллы
Открывание глаз
Произвольное
4
На обращенную речь
3
На болевой раздражитель
2
Отсутствует
1
Словесный ответ
Ориентированная полная
5
Спутанная речь
4
Непонятные слова
3
Нечленораздельные звуки
2
Речь отсутствует
1
Двигательная реакция
Выполняет команды
6
Целенаправленная на боль
5
Нецеленаправленная на боль
4
Тоническое сгибание на боль
3
Тоническое
разгибание на боль2
Отсутствует
1
-
Сумма баллов
Традиционные термины
15
ясное сознание
13-14
оглушение
9-12
сопор
4-8
кома
3
глубокая кома или смерть мозга
Оценка глубины медикаментозной седации
проводится по шкале Ramsay или Richmond
Шкала оценки степени седации Ramsay
|
1 — Пациент бодрствует, беспокоен, взволнован, нетерпелив. |
|
2 — |
|
3 — Пациент в |
|
4 — Пациент дремлет, но реагирует на прикосновение или громкий звук. |
|
5 — Пациент спит, вяло отвечает на прикосновение или громкий звук, но активно реагирует на болезненный стимул |
|
6 — |
Шкала оценки возбуждения-седации Richmond
|
Баллы |
Состояние |
Описание |
|
+4 |
Буйное |
Явное агрессивное поведение; непосредственная опасность для персонала |
|
+3 |
Выраженное возбуждение |
Тянет или удаляет |
|
+2 |
Возбуждение |
Частые нецелеустремленные движения или десинхронизация с респиратором |
|
+1 |
Беспокойство |
Беспокоен или тревожен, не агрессивен |
|
0 |
Спокойствие |
|
|
-1 |
Сонливость |
Не полностью бдителен, но |
|
-2 |
Легкая седация |
Короткое (менее 10 секунд) пробуждение с открыванием глаз на голос |
|
-3 |
Средняя седация |
Никакой реакции (не открывает глаза) на голос |
|
-4 |
Глубокая седация |
Реакция (любое движение) на физический стимул |
|
-5 |
Невозможность разбудить больного |
Никакого ответа на голосовой или физический стимул |
За исключением случаев проведения продленной ИВЛ у пациенток с преэклампсией/эклампсией следует избегать состояния глубокой медикаментозной седации.
2.3. Принципы лечения
ПРИНЦИП № 1:
Главным препаратом для лечения и
профилактики последующих судорожных приступов является магния сульфат, другие препараты (бензодиазепины и барбитураты) играют вспомогательную роль.
ПРИНЦИП № 2:
При развитии эклампсии необходимо быть готовым к профилактике и лечению таких осложнений эклампсии как отслойка плаценты (7-11%), ДВС-синдром (8%), отек легких (3-5%), острая почечная недостаточность (5-9%), HELLP-синдром (10-15%), гематома печени (1%), аспирационная пневмония (2-3%), легочно-сердечная недостаточность (2-5%), острая гипоксия плода (48%).
2.4. Интенсивная терапия эклампсии
Цель интенсивной терапии эклампсии в дородовом
периоде — только стабилизация состояния, что включает следующие мероприятия:
-
Обеспечение проходимости дыхательных путей
-
Поворот на левый бок
-
Катетеризация периферической вены и введение магния сульфата 25%-20 мл медленно с последующей инфузией 2,0 г/ч
-
Неинвазивный мониторинг: АД, ЧСС, SpО2
-
Почасовой контроль диуреза
-
Ингаляция увлажненного кислорода/ИВЛ
Дальнейшая базовая терапия не отличается от терапии тяжелой преэклампсии (см. 1. преэклампсия. Основные рекомендациИ).
-
АЛГОРИТМ неотложной помощи и интенсивной терапии пРИ преэклампсии, эклампсиии
3.1. Догоспитальный этап (женская консультация, скорая медицинская помощь, амбулаторный прием смежных специалистов)
-
Оценка тяжести преэклампсии: АД, сознание, головная боль, судороги, одышка, боли в животе, кровотечение из родовых путей, сердцебиение плода
-
Венозный доступ: периферическая вена
-
Магния сульфат 25% 20 мл в/в медленно (за 10 мин) и 100 мл через инфузомат со скоростью 2 г/ч. Инфузия: только магния сульфат на р-ре NaCl 0,9% (или другого кристаллоида)
-
При АД выше 160/110 мм рт.ст. – гипотензивная терапия метилдопа, нифедипин
-
При судорогах: обеспечение проходимости дыхательных путей
-
При судорогах или судорожной готовности – бензодиазепины (диазепам 10 мг) в/в однократно
-
При отсутствии сознания и/или серии судорожных приступов – перевод
на ИВЛ с тотальной миоплегией -
Госпитализация в роддом/перинатальный центр исключительно на транспортировочных насилках
3.2. Госпитальный этап
3.2.1. Приемный покой
-
Оценка тяжести преэклампсии: АД, сознание, головная боль, судороги, одышка, боли в животе, кровотечение из родовых путей, сердцебиение плода
-
Анестезиолог-реаниматолог вызывается в приемный покой при поступлении женщины в следующих ситуациях:
— развитии судорог (судороги в анамнезе)
— отсутствии сознания
— высоком АД – выше 160/110 мм рт.ст.
— нарушении дыхания
— при рвоте
— при симптомах
отслойки плаценты, кровотечении из родовых путей и геморрагическом шоке
3.2.2. Госпитальный этап (палата интенсивной терапии)
-
При АД выше 140/90 м рт.ст. – госпитализация в ПИТ роддома
-
Оценка тяжести преэклампсии: АД, сознание, головная боль, судороги, одышка, боли в животе, темп диуреза,
кровотечение из родовых путей, сердцебиение плода + УЗИ плода + КТГ + лабораторный контроль (протеинурия, тромбоциты, МНО, АПТВ, ПДФ, общий белок, альбумин, билирубин, АСТ, АЛТ, эритроциты, гемоглобин, лейкоцитоз, креатинин, калий, натрий) -
Венозный доступ: периферическая вена. Не рекомендуется катетеризация подключичной вены без абсолютных показаний (шок, гиповолемия)! При тяжелой преэклампсии нет показаний для контроля ЦВД.
-
Катетеризация мочевого пузыря и почасовой контроль диуреза. Нельзя использовать диуретики и допамин для коррекции олигурии!
-
Магния сульфат 25% 20
мл в/в медленно (за 10 мин) и 100 мл дозатором со скоростью 2 г/ч -
Другие противосудорожные препараты (бензодиазепины, барбитураты) должны использоваться осторожно и только
при неэффективности магния сульфата -
Общий объем инфузии: только кристаллоиды (Рингер, Стерофундин) 40-80 мл/ч при диурезе более 0,5 мл/кг/ч
-
Гипотензивная терапия: метилдопа, нифедипин
-
Оценка состояния родовых путей
3.2.3. Госпитальный этап (после родоразрешения)
-
Обезболивание
-
Утеротоники (окситоцин)
-
Антибактериальная терапия
-
Ранняя нутритивная поддержка – с первых часов после операции
-
Магния сульфат 1-2 г/ч в/в не менее 48 ч
n
-
Гипотензивная терапия при АДдиаст >90 мм рт.ст. (урапидил см. выше)
-
Тромбопрофилактика до 7 дней после родоразрешения (фармакологическая и механическая)
-
Инфузионная терапия до 20-25 мл/кг (до 1500 мл/сутки)* в зависимости от потерь ОЦК во время родоразрешения. Используются кристаллоиды (Рингер, Стерофундин) и по строгим показаниям (шок, гиповолемия) синтетические коллоиды – ГЭК (венофундин, тетераспан) или гелофузин.
r
*В
любом случае придерживаться ограничительной стратегии инфузионной терапии!
3.2.4. Госпитальный этап (продленная ИВЛ)
Показания к продленной ИВЛ при тяжелой преэклампсии и эклампсии:
-
Нарушение сознания любой этиологии (лекарственные препараты, отек головного мозга, нарушение кровообращения, объемный процесс, гипоксия).
-
Кровоизлияние в мозг.
-
Проявления коагулопатического кровотечения.
-
Сочетание с шоком (геморрагическим, септическим, анафилактическим и т.д.).
-
Картина острого повреждения легких (ОПЛ) или острого респираторного дистресс-синдрома (ОРДС), альвеолярный отёк легких.
-
Нестабильная гемодинамика (некорригируемая артериальная гипертензия более 160/110 мм рт.ст., либо наоборот, артериальная гипотония, требующая применения вазопрессоров).
-
Прогрессирующая
полиорганная недостаточность (церебральная, ОРДС, ДВС-синдром, почечная, печеночная недостаточность).
При проведении продленной ИВЛ необходимо обеспечить режим нормовентиляции и уже в
первые часы после родоразрешения определить степень неврологических нарушений. Для это цели первым этапом отменяются миорелаксанты и оценивается судорожная готовность. При её отсутствии, следующим этапом, отменяются все седативные препараты за исключением магния сульфата, обеспечивающего в этих условиях противосудорожный эффект. После окончания эффекта седативных препаратов определяется уровень сознания, при неосложненном течении эклампсии элементы сознания должны появляться в течение 24 ч. Если этого не происходит при полной отмене седативных препаратов в течение суток, то необходимо проведение компьютерной и магнитно-резонансной томографии головного мозга. В этой ситуации ИВЛ
продолжается до уточнения диагноза.
-
HELLP-СИНДРОМ. ОСНОВНЫЕ РЕКОМЕНДАЦИИ:
4.1. Определение и критерии постановки диагноза
Одним из таких серьезных поражений печени, связанных с беременностью, является HELLP-синдром (термин впервые предложен в 1982 году L. Weinstein). Данный акроним включает:
-
Hemolysis — свободный гемоглобин в сыворотке и моче
-
Elevated Liver enzimes — повышение уровня АСТ, АЛТ
-
Low Platelets – тромбоцитопения.
В зависимости от набора признаков выделяют полный HELLP-синдром и парциальные его формы: при отсутствии гемолитической анемии развившийся симптомокомплекс обозначают как ELLP-синдром, а при отсутствии или незначительной выраженности тромбоцитопении – HEL-синдром. Парциальный HELLP-синдром, в отличие от полного, характеризуется более благоприятным прогнозом. Поскольку в подавляющем большинстве случаев (до 80-90%) тяжелая преэклампсия и HELLP-синдром
сочетаются друг с другом и рассматриваются как единое целое, то мы объединили их в один раздел.
4.2. Особенности клинического течения
Частота HELLP-синдрома в общей популяции беременных женщин составляет 0,5-0,9%, а при тяжелой преэклампсии и эклампсии он встречается в 10-20% случаев. В 70% случаев развивается во время беременности (в — 10% — до 27 недели, в 50% — 27-37 недель, и в 20% — после 37 недели). В 30% случаев HELLP-синдром проявляет себя в течение 48 ч после родов и это еще раз, как и в случае с послеродовой эклампсией, свидетельствует о том, что женщины с тяжелой преэклампсией должны активно наблюдаться и получать весь комплекс интенсивной терапии не менее 48 ч после родоразрешения. Интересный факт: в 10-20% его развитие не сопровождается
артериальной гипертензией и протеинурией, что еще раз свидетельствует о более сложных механизмах формирования HELLP-синдрома, чем только преэклампсия. Избыточная прибавка массы тела и отеки предшествуют развитию HELLP-синдрома в 50% случаев. HELLP-синдром относится к одному из самых тяжелых вариантов поражения печени и острой печеночной
недостаточности, связанной с беременностью: перинатальная смертность достигает 34%, а летальность у женщин до 25%.
Материнские осложнения HELLP-синдрома весьма серьезны и их частота изменяется в зависимости от степени тяжести и формы (полный или парциальный). К ним относятся ДВС-синдром 5-56%, отслойка плаценты 9-20%, острая почечная недостаточность 7-36% как следствие внутрисосудистого гемолиза, ДВС-синдрома и гипоксии. Массивный асцит встречается в 4-11%, отек легких в 3-10%. Частота внутримозговых кровоизлияний
колеблется от 1,5 до 40% случаев и прямо зависит от степени тяжести коагулопатии (тромбоцитопения, дефицит факторов протромбинового комплекса). Реже встречаются эклампсия 4-9%, отек головного мозга 1-8%, подкапсульная гематома печени 0,9-2,0% и разрыв печени 1,8. Последние варианты поражения печени и обусловливают такой метод лечения этой
патологии, как трансплантация печени.
К перинатальным осложнениям HELLP-синдрома относятся задержка развития плода 38-61%, преждевременные роды 70%, тромбоцитопения новорожденных 15-50%, респираторный дистресс-синдром 5,7-40%, а перинатальная смертность варьирует от 7,4 до 34%.
Перечисленные выше осложнения убедительно показывают, что особое значение в успешном исходе при HELLP-синдроме, также как и при преэклампсии,
имеет ранняя диагностика и своевременное родоразрешение.
4.3. Лабораторная диагностика и классификация
Оценка степени тяжести HELLP-синдрома основана на критериях Tennessee, которые включают только одну степень тяжести – максимальную: тромбоциты < 1009/л, АСТ > 70 ЕД/л, ЛДГ > 600 ЕД/л. По критериям Mississippi выделяют три класса тяжести HELLP-синдрома: 1 класс — тромбоциты < 509/л, АСТ, АЛТ > 70 ЕД/л, ЛДГ > 600 ЕД/л, 2 класс — тромбоциты 50-1009/л, АСТ, АЛТ > 70 ЕД/л, ЛДГ > 600 ЕД/л, 3 класс — тромбоциты 100-1509/л, АСТ, АЛТ 40-70 ЕД/л, ЛДГ > 600 ЕД/л.
Рис.1 Внешний вид гемолизированной сыворотки крови (
справа)
К прочим признакам HELLP-синдрома относятся: боли в животе как проявление растяжения капсулы печени и тканевой ишемии, увеличение продуктов деградации фибрина/фибриногена (ПДФФ), как отражение ДВС-синдрома, снижение уровня гемоглобина, метаболический ацидоз, увеличение уровня непрямого билирубина, ЛДГ и обнаружение обломков эритроцитов (шизоциты) в мазке крови как отражение гемолиза. Гемоглобинемия и гемоглобинурия макроскопически выявляются лишь у 10% пациенток с HELLP-синдромом. Ранним и специфическим лабораторным признаком
внутрисосудистого гемолиза является низкое содержание гаптоглобина (менее 1,0 г/л).
Помимо определения АСТ и АЛТ к ранним признакам поражения печени относится определение глутатион S-трансферазы (GST-a1 или α-GST).
К важнейшим предикторам и критериям тяжести HELLP-синдрома, безусловно, относится и тромбоцитопения, прогрессирование и степень выраженности которой прямо коррелирует с геморрагическими осложнениями и тяжестью ДВС-синдрома.
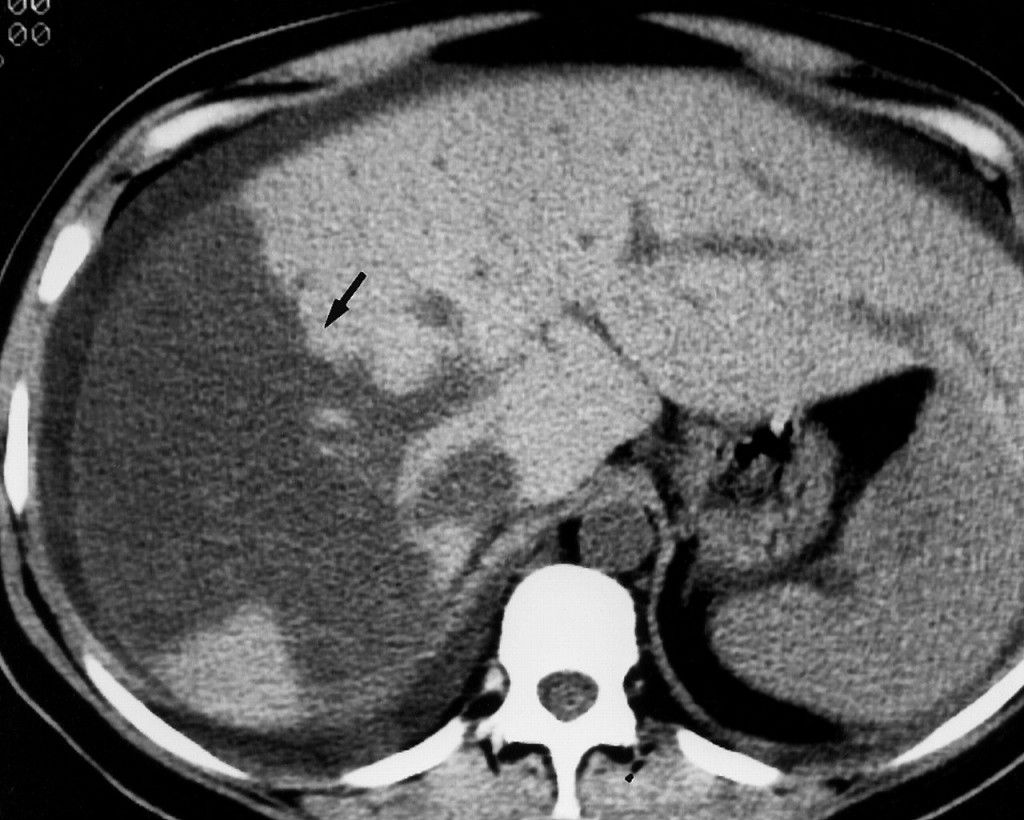
Рис. 2. Массивный очаг некроза в печени по данным МРТ
4.4. Дифференциальная диагностика
Дифференциальный диагноз HELLP синдрома весьма непрост. К заболеваниям, с которыми необходимо дифференцировать HELLP-синдром относятся гестационная тромбоцитопения, острая жировая дистрофия печени, вирусный гепатит, холангит, холецистит, инфекция мочевых путей, гастрит, язва желудка, острый панкреатит, иммунная тромбоцитопения, дефицит фолиевой кислоты, системная красная волчанка, антифосфолипидный синдром, тромботическая тромбоцитопеническая пурпура, гемолитико-уремический синдром.
Дифференциальная диагностика связанных с беременностью микроангиопатий представлена ниже:
Дифференциальная диагностика микроангиопатий,
связанных с беременностью
|
Клинические проявления |
Преэклампсия |
HELLP |
n
ГУС |
ТТП |
СКВ |
АФС |
ОЖГБ |
|
Микроангиопат. гемолитическая анемия |
+ |
++ |
++ |
+++ |
От ± до +++ |
— ± |
+ |
|
Тромбоцитопения |
+ |
+++ |
++ |
n
+++ |
+ |
+ |
± |
|
Коагулопатия |
± |
+ |
± |
± |
± |
± |
+++ |
|
Артериальная гипертензия |
+++ |
± |
± |
± |
± |
± |
± |
|
Почечная недостаточность |
+ |
+ |
+++ |
+ |
++ |
± |
± |
|
Церебральная недостаточность |
+ |
± |
± |
+++ |
± |
+ |
+ |
|
Время развития |
III трим. |
III трим. |
После родов |
II трим. |
любое |
любое |
III трим. |
ГУС -гемолитико-уремический синдром; ТТП – тромботическая тромбоцитопеническая пурпура; СКВ –
системная красная волчанка; АФС –антифосфолипидный синдром;
ОЖГБ – острый жировой гепатоз беременных.
4.5. Особенности
лечебной тактики
При развитии и прогрессировании тромбоцитопении во время беременности необходимо тщательное наблюдение за минимальными проявлениями преэклампсии (протеинурия, артериальная гипертензия) и печеночной дисфункции (билирубин, уровень ЛДГ, АСТ, АЛТ, гаптоглобин). Следует помнить, что только своевременный диагноз и родоразрешение могут предотвратить развитие фатальных осложнений.
Нужно
учитывать, что клиническая картина HELLP-синдрома может разворачиваться стремительно и необходимо быть готовым к самым различным вариантам течения: от массивного кровотечения, внутримозгового, внутрипеченочного кровоизлияния до разрыва капсулы печени. Адекватную помощь пациенткам с подозрением или наличием HELLP-синдрома можно оказать только в крупных перинатальных
центрах и многопрофильных отделениях анестезиологии и реанимации с возможностью протезирования функции почек и печени.
Принципиально выделяют три варианта лечебной тактики у пациенток с HELLP-синдромом:
-
При сроке беременности более 34 недель – срочное родоразрешение. Выбор способа родоразрешения определяется акушерской ситуацией. Варианты консервативного ведения женщин с HELLP-
синдромом более 24 ч нецелесообразны, т.к. это может сопровождаться развитием тяжелых материнских и перинатальных осложнений, да и условия для такой тактики на практике встречаются крайне редко. -
При сроке беременности 27-34
недели при отсутствии угрожающих жизни признаков (кровотечение, ОПН, внутримозговое кровоизлияние, ДВС-синдром, тяжелая преэклампсия, эклампсия) возможно пролонгирование беременности до 48 ч для стабилизации состояния женщины и подготовки легких плода глюкокортикойдами. Способ родоразрешения – операция кесарева сечения. -
При сроке беременности менее 27 недель и отсутствии угрожающих жизни признаков (см. выше) возможно пролонгирование беременности до 48-72 ч. В этих условиях также применяются глюкокортикоиды.
Способ родоразрешения – операция кесарева сечения.
-
Применение глюкокортикоидов
Терапия глюкокортикоидами у женщин с HELLP-синдромом не привела к снижению материнских и перинатальных осложнений. Единственные эффекты применения глюкокортикоидов – увеличение количества тромбоцитов у женщины и меньшая частота тяжелого КРДС у новорожденных.
Препараты назначаются при количестве тромбоцитов менее 509/л:
-
Бетаметазон: 12 мг через 24 ч
-
Дексаметазон: 6 мг через 12 ч, или режим большой дозы дексаметазона -10 мг через 12 ч.
-
Базовая терапия преэклампсии
Терапия тяжелой преэклампсии изложена выше и должна продолжаться как минимум 48 часов после родоразрешения (см. 1. преэклампсия. Основные рекомендации).
-
Коррекция коагулопатии
Может потребоваться в 32-93% случаев HELLP-синдрома, осложненного кровотечением и ДВС-синдромом. Оценка тяжести ДВС синдрома
проводится по общепринятой шкале International Society on Thrombosis and Haemostasis, 2001:
Шкала диагностики явного ДВС-синдрома
Есть ли у пациента заболевание, соответствующее ДВС-синдрому?
Если да, то переходим к шкале:
|
Показатель |
n
Баллы |
|
Количество тромбоцитов более 100*109 50-100* менее 50*109 |
0 1 2 |
|
Растворимые мономеры фибрина/продукты деградации фибрина Нет увеличения Умеренное увеличение Значительное увеличение |
0 2 3 |
|
Увеличение протромбинового времени Менее чем на 3 с От 3 до 6 с Более чем на 6 с |
0 1 2 |
|
Фибриноген Более 1 г/л Менее 1 г/л |
0 1 |
|
Сумма баллов более 5 – явный ДВС-синдром |
|
При сумме баллов более 5 – абсолютные показания для проведения заместительной терапии компонентами крови:
-
Свежезамороженная плазма 15 мл/ кг
-
Криопреципитат 1 доза на 10 кг массы тела
-
Концентрат протромбинового комплекса
-
Рекомбинантный VII фактор
-
Антифибринолитики: транексамовая кислота 15 мг/кг
-
Витамин К 2-4 мл
-
Коррекция тромбоцитопении
Проводится по следующим правилам:
— Тромбоциты более 509/л и отсутствует кровотечение – тромбоцитарная масса не переливается
— Тромбоциты менее 209/л и предстоит родоразрешение – показание к трансфузии тромбоцитарной массы 1 доза на 10 кг массы тела
— Глюкокортикоиды назначаются при количестве тромбоцитов менее 509/л
4.5.5. Лечение массивного внутрисосудистого гемолиза
При установлении диагноза массивного внутрисосудистого гемолиза (свободный гемоглобин в крови и моче) и отсутствии возможности немедленного проведения гемодиализа консервативная тактика может обеспечить сохранение функции почек. В зависимости от клинической картины возможно несколько вариантов подобного лечения:
4.5.5.1. При cохраненном диурезе (более 0,5 мл/кг/ч):
-
Немедленно начинают введение 4% гидрокарбоната натрия 200 мл для купирования метаболического ацидоза и предотвращения образования солянокислого гематина в просвете канальцев почек
-
Внутривенное введение сбалансированных
кристаллоидов (натрия хлорид 0,9%, р-р Рингера, Стерофундин) из расчета 60-80 мл/кг массы тела со скоростью введения до 1000 мл/ч -
Параллельно проводится стимуляция диуреза салуретиками – фуросемид 20-40 мг дробно внутривенно для поддержания темпа диуреза до 150-200 мл/ч
Индикатором эффективности проводимой терапии является снижение уровня свободного
гемоглобина в крови и моче. На фоне объемной инфузионной терапии может ухудшаться течение преэклампсии, но эта тактика позволит избежать формирования острого канальцевого некроза и ОПН.
4.5.5.2. При артериальной гипотонии
При развитии артериальной гипотонии и неэффективности введения кристаллоидов в объеме 20 мл/кг начинается инфузия дофамина 5-15 мкг/кг/ч (норадреналина) для поддержания АД сист. более 90 мм рт.ст. При неэффективности возможно применение раствора модифицированного желатина.
В динамике проводится оценка цвета мочи, содержания свободного гемоглобина в крови и моче, темп диуреза.
4.5.5.3. При олигурии
Необходимо ограничить объем вводимой жидкости до 600 мл/сут и начинать проведение почечной заместительной терапии (гемофильтрация, гемодиализ).
В случае подтверждения олигурии, а именно:
— темп диуреза менее 0,5 мл/кг/ч в течение 6 часов после начала инфузионной терапии, стабилизации АД и стимуляции диуреза 100 мг фуросемида
— нарастание уровня креатинина сыворотки в 1,5 раза, либо:
снижение клубочковой фильтрации >25%, либо: развитие почечной дисфункции и недостаточности стадии «I» или «F» по классификации RIFLE или 2-3 стадии по классификации AKIN.
Стадии острой почечной недостаточности — RIFLE
n
|
R |
Risk |
Риск |
|
I |
Injury |
Дисфункция |
|
F |
Failure |
Недостаточность |
|
L |
Loss of Kidney Function |
Несостоятельность (потеря почечной функции более 4 нед) |
|
E |
End-stage Kidney Disease |
Терминальная почечная недостаточность |
Критерии острой почечной недостаточности — RIFLE
|
Класс |
Критерии клубочковой фильтрации |
Критерии мочеотделения |
|
n
R |
Увеличение креатинина в 1,5 раза, либо снижение КФ >25% |
Диурез менее 0,5 мл/кг/ч за 6 ч |
|
I |
Увеличение либо снижение КФ >50% |
Диурез менее 0,5 мл/кг/ч за 12 ч |
|
F |
Увеличение креатинина в 3 раза, либо снижение КФ >75% |
Диурез менее 0,3 мл/кг/ч за 24 ч, либо анурия 12 ч |
|
L |
Потеря почечной функции более 4 нед |
|
|
E |
Терминальная почечная недостаточность |
|
Стадии острой почечной недостаточности
(The Acute Kidney Injury Network (AKIN), 2005)
|
Стадии |
Критерии клубочковой фильтрации |
Критерии мочеотделения |
|
1 |
Увеличение креатинина >26,4 мкмоль/л или в 1,5-2 раза от нормы |
Диурез менее 0,5 |
|
2 |
Увеличение креатинина в 2-3 раза от нормы |
Диурез менее 0,5 мл/кг/ч за 12 ч |
|
3 |
Увеличение креатинина в 3 раза, или >354 мкмоль/л, либо острое увеличение на 44 мкмоль/л |
Диурез менее 0,3 мл/кг/ч за 24 ч, либо анурия 12 ч |
4.5.6. Анестезиологическое пособие при родоразрешении
При коагулопатии: тромбоцитопении (менее 100*109/л), дефиците плазменных факторов свертывания (МНО более 1,5, фибриноген менее 1,0 г/л, АПТВ более 1,5 от нормы) оперативное родоразрешение необходимо проводить в условиях общей анестезии, поскольку при таком состоянии системы гемостаза регионарная анестезия
противопоказана. Для проведения общей анестезии при операции кесарева сечения могут быть использованы такие препараты как кетамин, фентанил, севофлюран.
4.5.7. Ограничение лекарственной терапии
— Применение гепарина противопоказано
— Нет достаточных доказательств эффективности плазмафереза
Литература
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|